Pęcherz nadreaktywny (OAB) jest powszechnym schorzeniem, które znacząco wpływa na jakość życia, samopoczucie i codzienne funkcjonowanie zarówno mężczyzn, jak i kobiet. Wśród różnych metod leczenia, obwodowa stymulacja nerwu piszczelowego (PTNS) wyłania się jako terapia skuteczna w trzeciej linii leczenia objawów OAB, z opcjami podejścia przezskórnego bezpośredniego z naruszeniem/penetracją skóry (percutaneous) (P-PTNS) lub przezskórnego pośredniego bez naruszenia/penetracji skóry (transcutaneous) (T-PTNS). Ostatnie badania wykazały niewielkie różnice między skutecznością P-PTNS i T-PTNS w łagodzeniu parć naglących i częstomoczu oraz poprawie jakości życia, a także ogólnie brak różnic w skuteczności w porównaniu z leczeniem antymuskarynowym. System TENSI+ oferuje najnowocześniejsze podejście przezskórne pośrednie, umożliwiając pacjentom samodzielne leczenie w domu za pomocą stymulacji elektrycznej dostarczanej przez elektrody powierzchniowe. Wyróżnia się łatwością przygotowania, tolerancją i wysokim poziomem zadowolenia pacjentów. Prospektywne dane wieloośrodkowe podkreślają, że TENSI+ jest skutecznym i bezpiecznym sposobem leczenia objawów z dolnego odcinka dróg moczowych z wysokim poziomem przestrzegania zaleceń terapeutycznych po 3 miesiącach. Niniejszy artykuł ma na celu zapoznanie czytelników z systemem TENSI+, aktualnymi badaniami, zakładaniem urządzenia, obsługą i zaleceniami dotyczącymi terapii.

Pęcherz nadreaktywny innowacyjna metoda leczenia
Pęcherz nadreaktywny (OAB) jest przewlekłym schorzeniem dotykającym 11,8% osób na całym świecie.1,2 Jego znaczący wpływ na jakość życia, obciążenie ekonomiczne i codzienne czynności zwiększył zapotrzebowanie na skuteczne, minimalnie inwazyjne metody leczenia.3 Pojawiające się dane podkreślające ograniczenia i niekorzystne skutki leczenia antymuskarynowego zwróciły uwagę na rozwiązania niefarmakologiczne. Wśród nich techniki elektrycznej stymulacji nerwów zyskują na znaczeniu jako coraz bardziej atrakcyjne, minimalnie inwazyjne alternatywy.4,5
W tym kontekście na znaczeniu zyskała obwodowa stymulacja nerwu piszczelowego (PTNS). PTNS działa poprzez dostarczanie impulsów elektrycznych do ośrodka krzyżowego mikcji za pośrednictwem korzeni nerwowych S2-S4.2 Chociaż dokładny mechanizm stymulacji nerwów i kontroli pęcherza nie został jeszcze jasno zdefiniowany, uważa się, że działa podobnie do neuromodulacji krzyżowej poprzez regulację odruchów rdzeniowych i ostatecznie równoważenie składników pobudzających i hamujących, modulując w ten sposób funkcję pęcherza.1,3,6 PTNS może być podawana za pomocą dwóch głównych metod: bezpośredniej przezskórnej stymulacji nerwu piszczelowego z penetracją skóry (P-PTNS) i przezskórnej pośredniej stymulacji nerwu piszczelowego bez naruszenia skóry (T-PTNS).
P-PTNS wykorzystuje dostarczanie impulsów elektrycznych przez cienką igłę o rozmiarze 34 G,7 podczas gdy T-PTNS dostarcza bodźce przez elektrody powierzchniowe umieszczone na tym samym poziomie anatomicznym.2,7,8 Obie metody wykazały znaczną ulgę objawową dla pacjentów z OAB, przy czym T-PTNS stanowi bardziej dostępną alternatywę, ponieważ zmniejsza inwazyjność, czas przygotowania i koszty podróży bez utraty skuteczności.3,7,9 Co więcej, główne stowarzyszenia urologiczne uznały T-PTNS za realną, skuteczną i atrakcyjną opcję leczenia OAB.2,10,11
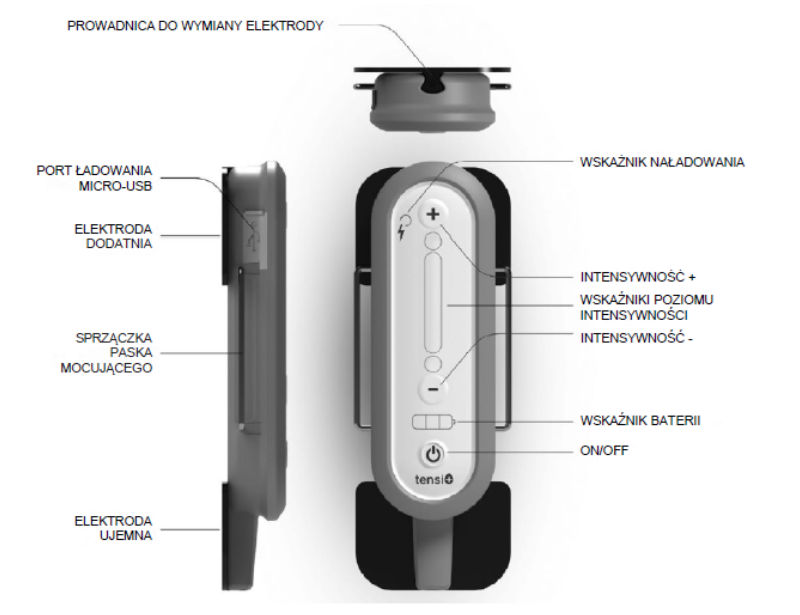 Ilustracja 1. Elementy urządzenia
Ilustracja 1. Elementy urządzenia
Doprowadziło to do opracowania urządzeń T-PTNS o unikalnych cechach i zaletach. TENSI+ (Stimuli Technology, Boulogne Billancourt, Francja) to jednoczęściowy, pośredni, przezskórny stymulator nerwu piszczelowego zaprojektowany jako opaska na kostkę ze zintegrowanymi elektrodami, baterią i stymulatorem, na ilustracji 1. Urządzenie TENSI+ jest strategicznie umiejscowione bezpośrednio wzdłuż obwodowego nerwu piszczelowego, gdy przechodzi on przez kostkę przyśrodkową. Urządzenie to przekazuje kontrolowane, słabe impulsy elektryczne przez elektrody umieszczone na skórze kostki i oferuje regulowane natężenie prądu w zakresie od 0 do 50 miliamperów (mA).
Opływowa, jednoczęściowa konstrukcja urządzenia zapewnia łatwość użytkowania i mobilność. Ponadto posiada wbudowane zabezpieczenia zapewniające odpowiednią modulację intensywności, prawidłowe pozycjonowanie i przestrzeganie wytycznych dotyczących leczenia, co odróżnia go od innych urządzeń na rynku.8
Istotne badania historyczne w stymulacji nerwu piszczelowego
Stymulacja nerwu piszczelowego jako potencjalna opcja leczenia OAB została po raz pierwszy wprowadzona przez Stoler w 1999 roku, obok innych metod dostarczania stymulacji elektrycznej.12 P-PTNS stała się jedną z najbardziej obiecujących technik, wykazując swoje bezpieczeństwo i skuteczność, ostatecznie uzyskując zgodę FDA i zatwierdzoną dla wybranych pacjentów przez NICE w 2019 roku.3,11
Jednakże formalne zatwierdzenie P-PTNS jako zatwierdzonego przez wytyczne leczenia OAB zostało ugruntowane publikacją wieloośrodkowego badania SUmiT. Było to 3-letnie, wieloośrodkowe, randomizowane, kontrolowane badanie, które wykazało znaczące złagodzenie objawów u pacjentów z OAB, którzy zostali poddani terapii PTNS zamiast terapii placebo.13

Lata później przezskórna pośrednia stymulacja nerwu piszczelowego bez penetracji skóry zyskała na popularności jako bardziej dostępna nieinwazyjna alternatywa dla PTNS, ponieważ dane z metaanalizy dowodzą, że oba warianty przyniosły podobne wyniki pod względem poprawy objawów i jakości życia, jednocześnie podkreślając mniejsze skutki uboczne i odsetek przerwania leczenia w grupie przezskórnej pośredniej. 14
Niedawno T-PTNS została dodana jako pierwsza linia leczenia w przypadku nieneurogennego OAB i NTM z parcia u kobiet z silnym poziomem rekomendacji w najnowszej wersji wytycznych Europejskiego Towarzystwa Urologicznego.2 Ta metoda jest również zatwierdzona jako trzecia linia terapii dla wybranych pacjentów przez wytyczne AUA.10 Uznając tę technologię nie tylko za równoważną z P-PTNS, ale także za lepszą od niektórych terapii farmakologicznych.2 Co więcej, T-PTNS może być solidną alternatywą dla P-PTNS dla OAB. Badanie jakościowe przeprowadzone przez Daly et al. sugeruje, że leczenie T-PTNS w domu oferuje pacjentom zarówno elastyczność, jak i poczucie sprawczości, których często brakuje w tradycyjnych warunkach klinicznych.15
Wygoda prowadzenia terapii T-PTNS w domu nie tylko dobrze pasuje do stylu życia i zobowiązań zawodowych poszczególnych osób, ale także zapewnia im większe poczucie kontroli nad objawami OAB. Eliminując niektóre z logistycznych i psychologicznych barier w opiece, domowe zabiegi TENS mogą stanowić wygodne, skuteczne i preferowane przez pacjentów podejście do leczenia objawów OAB. Niedawno, w badaniu z 2023 r., Cornu et al. skupili się na skuteczności i bezpieczeństwie urządzenia TENSI+ w leczeniu objawów z dolnego odcinka dróg moczowych.
To retrospektywne, wieloośrodkowe badanie, przeprowadzone we Francji w okresie od września 2021 r. do lutego 2022 r., objęło 103 pacjentów – 17 mężczyzn i 86 kobiet. Wszyscy pacjenci zostali poddani 12-tygodniowemu, 20-minutowemu trybowi terapii TENSI+. Badanie miało na celu ocenę ogólnej poprawy, wykorzystując wynik ogólnego wrażenia poprawy pacjenta (Patient’s Global Impression of Improvement –PGI-I) jako główny cel końcowy. Wyniki były obiecujące: 70,8% uczestników zgłosiło pewien poziom poprawy objawów. W szczególności 52,4% doświadczyło „znacznej” poprawy, podczas gdy 18,4% zgłosiło niewielką poprawę. Dodatkowe wyniki, takie jak przestrzeganie zaleceń terapeutycznych i skutki uboczne, również były zachęcające; przestrzeganie zaleceń terapeutycznych wyniosło imponujące 68% i zgłoszono tylko jeden przypadek niewielkiego bólu miednicy, który ustąpił wkrótce po przerwaniu leczenia.8
Wybór i ocena pacjentów z problemem pęcherza nadreaktywnego
Pęcherz nadreaktywny (OAB) jest powszechnym schorzeniem urologicznym, charakteryzującym się uczuciem parcia na mocz, często z towarzyszącym częstomoczem i nokturią, a czasami z nietrzymaniem moczu z parcia. Pacjenci z OAB doświadczają znacznego obniżenia jakości życia i mogą mieć trudności w codziennym funkcjonowaniu. Wczesna diagnoza i odpowiednie leczenie pęcherza nadreaktywnego są kluczowe dla poprawy stanu zdrowia pacjenta i jego samopoczucia. Dlatego też, kompleksowa ocena i indywidualne podejście do leczenia, w tym rozważenie zastosowania TENSI+ u pacjentów nieodpowiadających na standardowe terapie, stanowią istotny element opieki nad pacjentami z OAB.
W przypadku pacjentów zgłaszających się z objawami ze strony układu moczowego należy przeprowadzić kompleksową ocenę zgodnie z aktualnymi wytycznymi urologicznymi. Może to obejmować szczegółowy wywiad medyczny, badanie fizykalne, nieinwazyjne badania urodynamiczne oraz podanie standardowych kwestionariuszy, takich jak Międzynarodowy Kwestionariusz Modularny Konsultacji w sprawie Nietrzymania Moczu (ICIQ-FLUTS, ICIQ-OAB itp.) lub Kwestionariusz Pęcherza Nadreaktywnego (OAB-q). Pacjenci powinni być zachęcani do pierwszej linii leczenia, która obejmuje interwencje dotyczące stylu życia, terapie behawioralne i fizjoterapię dna miednicy, a następnie standardowe terapie farmakologiczne lekami antymuskarynowymi i agonistami beta-3. W przypadku dorosłych z idiopatycznym lub neurogennym OAB, którzy nie reagują w pełni na leczenie farmakologiczne lub są na nie oporni, nie tolerują leków lub są zainteresowani nieinwazyjną opcją, sugerujemy zastosowanie TENSI+.
Urządzenie jest przeciwwskazane u pacjentów z:
- Rozrusznikami serca, defibrylatorami, implantami elektronicznymi lub metalowymi implantami w pobliżu stymulowanego obszaru. Może to spowodować zakłócenia lub oparzenia.
- Ciążą, problemami ze stawem skokowym lub schorzeniami dermatologicznymi w miejscu, w którym mają zostać umieszczone elektrody.
Zakładanie i pozycjonowanie elektrostymulatora na nietrzymanie moczu Tensi+
Urządzenie jest wstępnie zmontowane z dwiema elektrodami i dwoma regulowanymi paskami tekstylnymi. Zdecydowanie zalecamy, aby lekarze i pacjenci testowo spróbowali przymierzyć wyrób na kostce, aby upewnić się, że jest odpowiednio dopasowany przed kontynuowaniem. Regulacja urządzenia odbywa się w prosty sposób.
Po prostu pociągnij jeden z pasków, aż dopasuje się do kostki. Jeśli urządzenie pozostaje zbyt luźne, możliwe jest usunięcie krótszego paska, a następnie wyregulowanie dłuższego tak, aby otaczał kostkę, mocując jego wolny koniec do pozostałej plastikowej sprzączki.
Po osiągnięciu wygodnego dopasowania, urządzenie TENSI + można ustawić do terapii. Aby prawidłowo ustawić urządzenie, wykonaj następujące kroki:
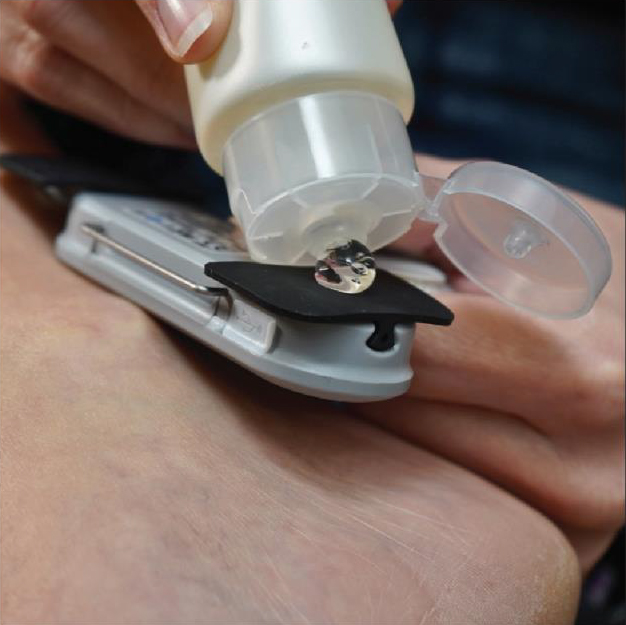
Ilustracja 2. Pierwsze kroki montażu i pozycjonowania urządzenia.

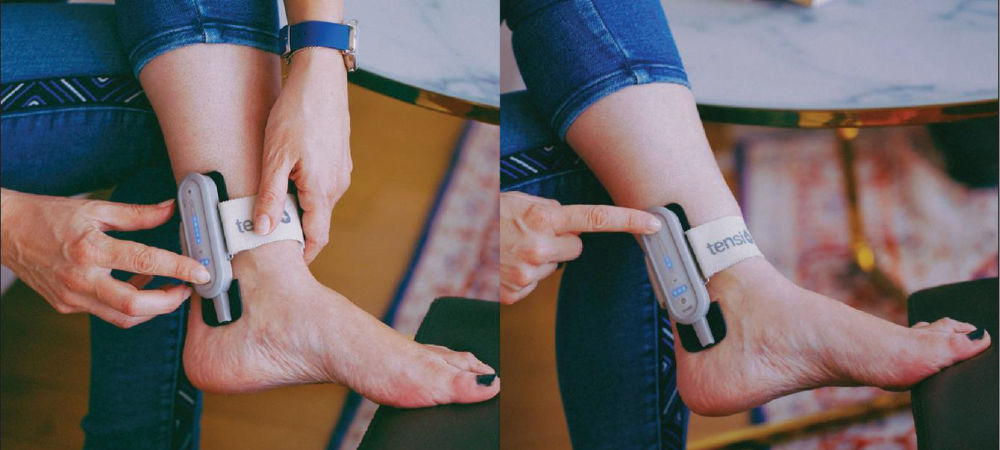
Ilustracja 3. Urządzenie TENSI+ należy umieścić przy kostce z dolną elektrodą umieszczoną poniżej i za kostką przyśrodkową.
- Zabieg można wykonać na prawej lub lewej nodze. Oczyść wewnętrzny obszar kostki i ścięgna Achillesa wilgotną ściereczką; nie ma potrzeby suszenia tego obszaru, ponieważ wilgoć ułatwia przekazywanie impulsów elektrycznych.
- Opcjonalnie nałóż kroplę żelu na każdą elektrodę, aby poprawić transmisję elektryczną (ilustracja 2).
- Umieść urządzenie na kostce, upewniając się, że dolna elektroda znajduje się tuż poniżej i za kostką przyśrodkową. Ustaw pionową oś urządzenia równolegle do kostki (ilustracja 3).
- Ustawienie ma kluczowe znaczenie: zawsze umieszczaj urządzenie przyciskiem on/off skierowanym w dół, aby zapewnić prawidłowe działanie.
- Po prawidłowym ustawieniu zabezpiecz wolny pasek wokół kostki.
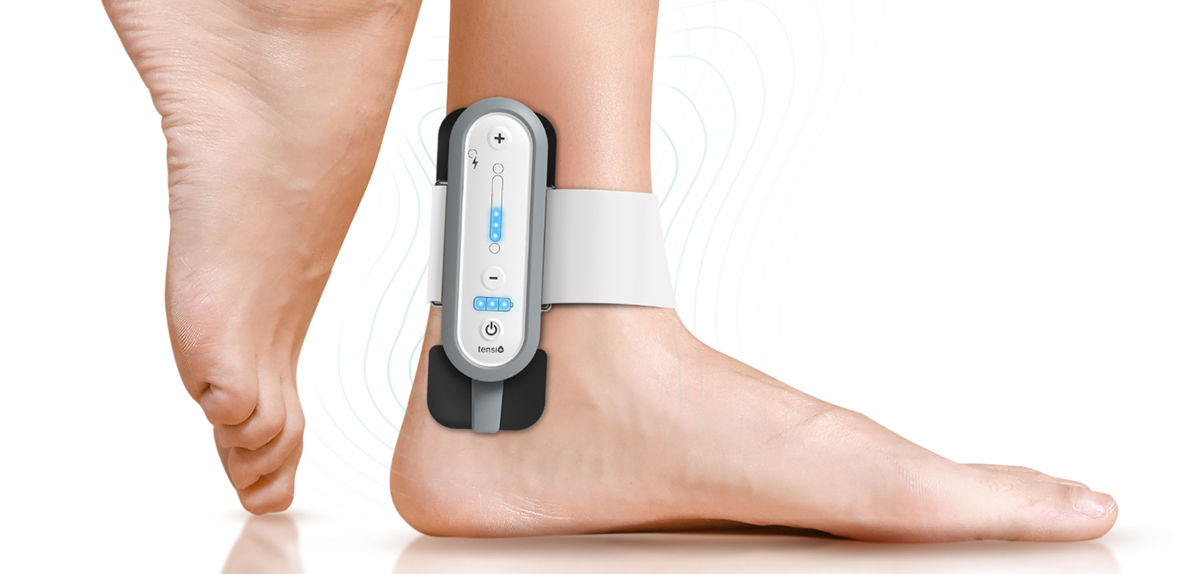
Rysunek 4. a) Naciśnij i przytrzymaj przycisk ON/OFF. b) Naciśnij przycisk (+), aby aktywować program.
Obsługa urządzenia TENSI+
Aby uruchomić urządzenie, należy nacisnąć i przytrzymać przycisk on/off przez 1 sekundę (ilustracja 4a). Usłyszysz długi, delikatny sygnał dźwiękowy, potwierdzający, że urządzenie jest teraz włączone. Aby rozpocząć terapię, wystarczy nacisnąć przycisk (+), co spowoduje aktywację programu przy diodzie LED 1, która odpowiada terapii o najniższej intensywności od 0,5 do 5 mA (ilustracja 4b).
Kalibracja intensywności stymulacji odbywa się poprzez naciśnięcie przycisków (+) lub (-) i zmianę intensywności w skokach co 0,5 mA. Jest to dobry moment na sprawdzenie umiejscowienia urządzenia, jeśli masz jakiekolwiek wątpliwości podczas pozycjonowania. Aby to zrobić, po prostu zwiększ intensywność stymulacji, aż zaobserwujesz skurcz (zgięcie) haluksa (dużego palca u nogi). Brak takiej reakcji wymaga zmiany pozycji (zapoznaj się z krokami 3 i 4 w sekcji pozycjonowania). Po upewnieniu się co do umiejscowienia, należy rozpocząć dostosowywanie poziomu intensywności stymulacji do komfortu pacjenta. Zwiększaj stymulację do momentu wykrycia subtelnego mrowienia lub stukania w podeszwę. Jeśli wystąpi dyskomfort, zmniejsz intensywność do zakresu komfortowego tuż przed ustąpieniem odczucia. Gdy urządzenie przekroczy próg 10 mA, rozlegną się dwa krótkie sygnały dźwiękowe.
Po ustawieniu urządzenia w zakresie komfortu pacjenta, może on poruszać się w dowolny sposób. Aby złagodzić przypadkowe zmiany stymulacji, urządzenie przejdzie w stan blokady, jeśli przez ponad 30 sekund nie zostanie wykryta żadna interakcja z jego ustawieniami. Dodatkowo, jeśli elektrody urządzenia stracą kontakt ze skórą na dłużej niż jedną sekundę, poziom stymulacji powróci do zera, a wszystkie sześć diod LED zacznie migać jako środek bezpieczeństwa. Prosta korekta wystarczy, aby kontynuować leczenie.
Urządzenie TENSI+ jest zaprogramowane na 20-minutową sesję, po której automatycznie się wyłączy. Aby ręcznie zakończyć sesję wcześniej, wystarczy nacisnąć przycisk on/off przez jedną sekundę. Po dezaktywacji urządzenie można bezpiecznie zdjąć, wyczyścić i schować. Aby uzyskać optymalne wyniki leczenia, pacjenci powinni stosować się do codziennych 20-minutowych sesji przez okres 12 tygodni.
Oczekiwania dotyczące leczenia pęcherza nadreaktywnego i wizyty kontrolne
Pęcherz nadreaktywny (OAB) to przewlekły stan, charakteryzujący się nagłą, trudną do opanowania potrzebą oddania moczu, często z towarzyszącym częstomoczem i nokturią. Schorzenie to może znacząco wpływać na jakość życia pacjentów, prowadząc do zaburzeń snu, ograniczenia aktywności społecznej i zawodowej oraz obniżenia samooceny. Leczenie OAB wymaga cierpliwości i systematyczności, a efekty terapii mogą być zauważalne stopniowo.
Jeśli lekarze i pacjenci będą przestrzegać podanych wytycznych dotyczących stosowania terapii, powinni spodziewać się początkowej poprawy symptomatologii OAB do końca szóstego tygodnia leczenia. W dwunastym tygodniu kończy się faza początkowa, a pacjenci powinni odczuwać pełne korzyści terapeutyczne. Aby uzyskać trwałe rezultaty, zaleca się ciągłe sesje terapeutyczne z 3 sesjami tygodniowo przez kolejne 12 tygodni, a następnie zindywidualizowany plan leczenia ukierunkowany na cele leczenia pacjentów.
Aby zmaksymalizować powodzenie terapii, zalecamy wstępną konsultację szkoleniową. Może być ona monitorowana z powodzeniem przez asystentów lekarzy, pielęgniarki lub pokrewnych pracowników służby zdrowia. Pacjenci będą mogli wyrazić wszelkie obawy, zapoznać się z działaniem urządzenia i rozwiązać wszelkie problemy techniczne.
Sugerujemy wizyty kontrolne pacjentów po 1, 3, 6 i 12 miesiącach od rozpoczęcia stosowania TENSI+. Zachęcamy do wizyty kontrolnej po pierwszym miesiącu w celu rozwiązania wszelkich wątpliwości pojawiających się podczas dostosowywania się do urządzenia. Trzymiesięczne i kolejne wizyty w klinice zapewniają odpowiedni czas na zakończenie początkowego 12-tygodniowego okresu w celu oceny ogólnej skuteczności leczenia i omówienia możliwości postępu leczenia oraz ponownego dostosowania/przerwania terapii wspomagającej.
Obecnie nie jest jasne, czy przedłużona terapia przyniesie dodatkowe korzyści osobom, które początkowo zareagowały pozytywnie, czy też osoby niereagujące na leczenie mogą ostatecznie skorzystać z przedłużonego leczenia. W oparciu o dostępne dane dotyczące T-PTNS zalecamy, aby pacjenci, u których wystąpiło złagodzenie objawów, kontynuowali sesje podtrzymujące w wymiarze 3 sesji tygodniowo przez kolejne 12 tygodni i zmniejszali je indywidualnie w zależności od odpowiedzi pacjenta i celów leczenia. I odwrotnie, osobom, które nie zareagowały na początkowy 12-tygodniowy schemat leczenia, można doradzić alternatywne opcje terapeutyczne.
Bezpieczeństwo i środki ostrożności TENSI+
Producent zaleca następujące środki ostrożności, o których wszyscy lekarze powinni wiedzieć przed zaleceniem urządzenia TENSI+ i udzieleniem porad swoim pacjentom:
- Należy unikać stosowania urządzenia TENSI+ w połączeniu z urządzeniami chirurgicznymi o wysokiej częstotliwości, ponieważ może to prowadzić do oparzeń w miejscu umieszczenia elektrod TENSI+.
- Nigdy nie należy umieszczać elektrod na innych obszarach ciała poza kostką.
- Należy zalecić pacjentom unikanie środowisk z silnymi zakłóceniami elektromagnetycznymi, ponieważ mogą one zmienić ustawienia stymulacji.
- Trzymaj TENSI+ w bezpiecznej odległości (co najmniej 1 metr lub 3 stopy) od urządzeń emitujących mikrofale, fale krótkie lub ultrakrótkie. Obejmuje to kuchenki mikrofalowe, terminale lub moduły Wi-Fi, telefony komórkowe i systemy Bluetooth.
Jeśli chodzi o działania niepożądane, TENSI+ wykazał silny profil bezpieczeństwa. Zgłaszano niewielki przejściowy ból miednicy i miejscowy dyskomfort w miejscu stymulacji, ale zwykle ustępują one szybko po zaprzestaniu leczenia. Decyzja o kontynuacji lub zaprzestaniu leczenia jest ostatecznie podejmowana przez pacjenta, w związku z czym lekarze powinni być przygotowani do zaoferowania alternatywnych opcji terapeutycznych w razie potrzeby.Jeśli chodzi o działania niepożądane, TENSI+ wykazał silny profil bezpieczeństwa. Zgłaszano niewielki przejściowy ból miednicy i miejscowy dyskomfort w miejscu stymulacji, ale zwykle ustępują one szybko po zaprzestaniu leczenia. Decyzja o kontynuacji lub zaprzestaniu leczenia jest ostatecznie podejmowana przez pacjenta, w związku z czym lekarze powinni być przygotowani do zaoferowania alternatywnych opcji terapeutycznych w razie potrzeby.
Dyskusja i wnioski: Nowe perspektywy w leczeniu pęcherza nadreaktywnego
Pęcherz nadreaktywny (OAB) jest schorzeniem, które znacząco wpływa na jakość życia pacjentów, powodując częste parcie na mocz, częstomocz, a czasem nietrzymanie moczu. W kontekście leczenia tego schorzenia, urządzenie TENSI+ oferuje innowacyjne podejście. Jest to system pośredniej przezskórnej stymulacji nerwu piszczelowego, który nie penetruje skóry, zapewniając skuteczne i minimalnie inwazyjne rozwiązanie terapeutyczne dla pacjentów z OAB, możliwe do stosowania w domu.
Wyniki dotychczasowych badań klinicznych nad TENSI+ są bardzo obiecujące w kontekście leczenia pęcherza nadreaktywnego. Unikalne cechy tego urządzenia, takie jak jego konstrukcja, wygoda użytkowania i skuteczność, czynią je atrakcyjną opcją zarówno dla pacjentów, jak i pracowników służby zdrowia. TENSI+ ma potencjał, aby rozwiązać niektóre problemy związane z obecnymi metodami leczenia OAB, w tym kwestie bezpieczeństwa, wysokich wskaźników przerwania leczenia, inwazyjności i dostępności terapii.
Co istotne, TENSI+ może znaleźć zastosowanie jako pierwsza lub druga linia leczenia OAB i innych zaburzeń dolnych dróg moczowych (LUTS). Jest to szczególnie ważne dla pacjentów z pęcherzem nadreaktywnym, którzy nie kwalifikują się do bardziej inwazyjnych metod leczenia, nie reagują lub reagują tylko częściowo na farmakoterapię, lub nie tolerują standardowych metod leczenia. Dla tych pacjentów neurostymulacja oferowana przez TENSI+ może przynieść znaczące korzyści.
Podsumowując, TENSI+ rozszerza spektrum dostępnych opcji terapeutycznych dla pacjentów z pęcherzem nadreaktywnym. Oferuje nowe możliwości w zakresie kompleksowej, skoncentrowanej na pacjencie opieki w obszarze zdrowia dna miednicy, co jest szczególnie istotne w kontekście leczenia OAB. Dalsze badania i praktyczne zastosowanie tej technologii mogą przyczynić się do poprawy jakości życia wielu pacjentów cierpiących na pęcherz nadreaktywny.
Bibliografia
1. Sayner AM, Rogers F, Tran J, Jovanovic E, Henningham L, Nahon I. Transcutaneous tibial nerve stimulation in the management of overactive bladder: a scoping review. Neuromodulation 2022;25(8):1086-1096.
2. Harding CK, Lapitan MC, Arlandis S et al. EAU guidelines on management of non neurogenic female lower urinary tract symptoms;2023.
3. Booth J, Connelly L, Dickson S, Duncan F, Lawrence M. The effectiveness of transcutaneous tibial nerve stimulation (TTNS) for adults with overactive bladder syndrome: a systematic review. Neurourol Urodyn 2018;37(2):528-541.
4. Veenboer PW, Bosch JLHR. Long-term adherence to antimuscarinic therapy in everyday practice: a systematic review. J Urol 2014;191(4):1003-1008.
5. Schreiner L, Dos Santos TG, Knorst MR, Da Silva Filho IG. Randomized trial of transcutaneous tibial nerve stimulation to treat urge urinary incontinence in older women. Int Urogynecol J 2010;21(9):1065-1070.
6. Monga AK, Tracey MR, Subbaroyan J. A systematic review of clinical studies of electrical stimulation for treatment of lower urinary tract dysfunction. Int Urogynecol J 2012;23(8):993-1005.
7. Sonmez R, Yildiz N, Alkan H. Efficacy of percutaneous and transcutaneous tibial nerve stimulation in women with idiopathic overactive bladder: a prospective randomised controlled trial. Ann Phys Rehabil Med 2022;65(1):101486.
8. Cornu JN, Klap J, Thuillier C et al. Efficacy and safety of the TENSI+ device for posterior tibial nerve stimulation: a multicenter, retrospective study. Prog En Urol 2023;33(11):541-546.
9. Agost-González A, Escobio-Prieto I, Pareja-Leal AM, Casuso- Holgado MJ, Blanco-Diaz M, Albornoz-Cabello M. Percutaneous versus transcutaneous electrical stimulation of the posterior tibial nerve in idiopathic overactive bladder syndrome with urinary incontinence in adults: a systematic review. Healthcare 2021;9(7):879.
10. Lightner DJ, Gomelsky A, Souter L, Vasavada SP. Diagnosis and treatment of overactive bladder (non-neurogenic) in adults: AUA/SUFU guideline amendment 2019. J Urol 2019;202(3):558- 563. 000309
11. Urinary incontinence and pelvic organ prolapse in women: management. National Institute for Health and Care Excellence;2019. Accessed October 30, 2023. Available from: https://www.nice.org.uk/guidance/ng123/chapter/ Recommendations#non-surgical-management-of-urinary- incontinence.
12. Barış Nuhoğ lu Æ Vecihi Fidan Æ Ali Ayyıldız Erim Ersoy Æ Cankon Germiyanog ̆ lu. Stoller afferent nerve stimulation in woman with therapy resistant over active bladder; a 1-year follow up. Int Urogynecol J Pelvic Floor Dysfunct 2006;17(3):204-207.
13. Peters KM, Carrico DJ, Perez-Marrero RA et al. Randomized trial of percutaneous tibial nerve stimulation versus sham efficacy in the treatment of overactive bladder syndrome: results from the SUmiT trial. J Urol 2010;183(4):1438-1443.
14. Yang DY, Zhao LN, Qiu MX. Treatment for overactive bladder: a meta-analysis of transcutaneous tibial nerve stimulation versus percutaneous tibial nerve stimulation. Medicine (Baltimore) 2021;100(20):e25941.
15. Daly CME, Loi L, Booth J, Saidan D, Guerrero K, Tyagi V. Selfmanagement of overactive bladder at home using transcutaneous tibial nerve stimulation: a qualitative study of women’s experiences. BMC Womens Health 2021;21(1):374.
